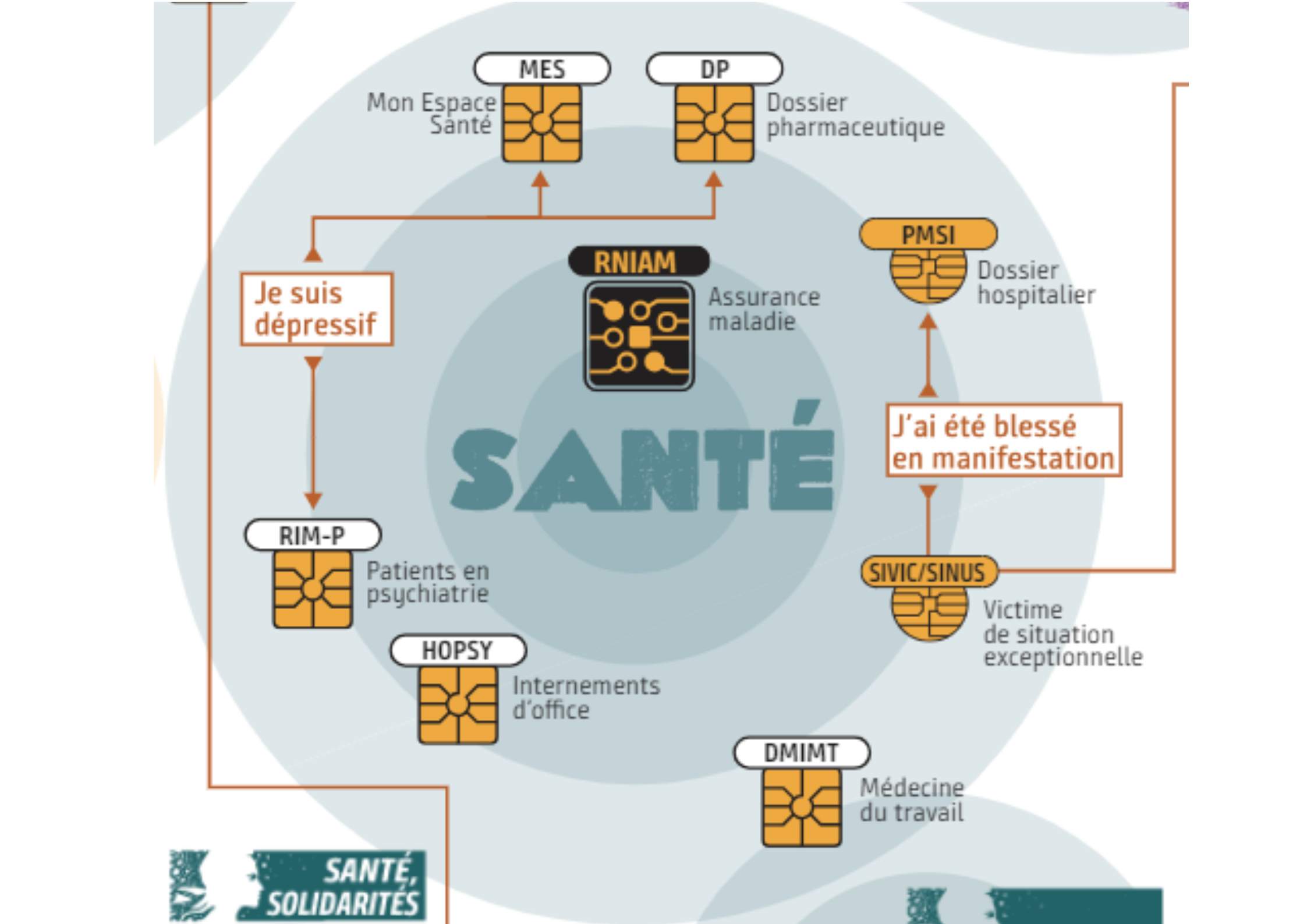
Image : les fichiers en santé (Monde diplomatique, d'après un travail de la Revue Z)
L'identité numérique, concept que veulent imposer à la fois l'Union européenne et les autorités françaises, touche tous les aspects de notre vie (voir notre article Comment s'opposer à l'identité numérique en France et en Europe). Son application à la santé, volonté ancienne mais qui est devenue vraiment visible à l'occasion du covid, est inquiétante à plus d'un titre. Nous reprenons ci-dessous l'analyse du Syndicat de la Médecine Générale, que nous partageons totalement !
Depuis 2018, le virage numérique, annoncé par le gouvernement, entraîne un fort développement des outils du numérique en santé.
La gestion de la pandémie de Covid 19 a eu un véritable effet d’aubaine puisqu’elle a permis le développement massif et rapide de ces outils numériques, qui sont alors devenus incontournables.
Loin de nier certains progrès qu’amènent ces outils, le SMG interroge de manière complexe les enjeux qui traversent ces outils numériques et leurs utilisations.
En effet, à partir de mars 2020, le SMG a pu observer et analyser les effets des mesures autoritaires sous prétexte sanitaire. L’état d’urgence [1] a amené au bafouement en masse de droits en santé fondamentaux, constaté par toutes et tous, au bénéfice d’un soi-disant intérêt général : rupture de secret médical, fichage, chantage et non-respect du consentement lors de vaccins, soins et dépistages, négation du droit à l’information, discrimination dans l’accès aux soins et aux droits pour les personnes non-vaccinées.
La soi-disant neutralité du numérique que l’on nous vend n’est donc pas si évidente et ces nouveaux outils charrient aussi des enjeux autoritaires et sécuritaires, une déshumanisation des soins au profit de la technologie, et creusent toujours plus les inégalités sociales et territoriales.
Parmi les outils listés dans la feuille de route numérique du gouvernement, l’Identité Numérique de Santé (INS) a retenu notre attention. En effet, l’ensemble des professionnel.les et établissements de santé ont une obligation de validation de cette identité, contraint·es par les mises à jours automatiques des logiciels métier (obligation des éditeur·ices de faire les mises à jour pour conserver leurs certifications). Quels bénéfices et quelles efficacités démontrées pour améliorer la santé de tous et toutes, notamment par rapport aux dépenses engagées ?
Développée pour permettre l’interface entre différentes bases de données, l’INS nécessite une identification forte, mais ne répond à aucun besoin dans les pratiques des professionnel·les de santé ni des usager·es, notamment dans la relation de soin.
En revanche, une fois en place, pas de retour en arrière possible (effet cliquet), ce sont des lois qui préfigurent d’un modèle sociétal à venir.
Historiquement, une résistance populaire s’élève à chaque étape d’extension de contrôle de l’identité [2], même si le pouvoir passe outre, avec le même argument : la lutte contre la fraude des assuré·es.
Cette fraude est minime au regard de la fraude fiscale ou encore de la fraude faite par les professionnel.les elleux-même [3]. Or la différence actuellement est que ces systèmes de contrôle d’identité deviennent de plus en plus opaques, moins accessibles et de plus en plus difficiles à s’approprier par une grande partie des usager·es elleux-mêmes.
Jusqu’où ce contrôle peut-il aller ? [4], [5] L’identifiant unique est nécessaire à la fiabilité du système car il assure une confiance forte dans le processus d’identification, tant dans le partage d’informations entre les administrations, que pour l’ouverture d’un dossier nominatif. Néanmoins, cela ouvre la porte à des dérives : quels garde-fous et quels contrôles citoyens et éthiques peut-on avoir sur ce risque ?
Qu’est-ce que l’INS ?
L’INS est un identifiant unique affilié à chaque assuré·e social, qui est au cœur de la feuille de route du projet de virage numérique en santé. Ce projet vise à l’utilisation par l’ensemble des acteur·rices utilisant les plateformes de Numérique en santé, d’une même identité.
Officiellement, "depuis le 1er janvier 2021, toute donnée de santé doit être référencée avec l’INS." [6]
"Sauf cas dérogatoires, l’utilisation de l’identité INS est obligatoire et personne – professionnel comme usager – ne peut s’y opposer." [7]
"Cette INS est composée :
- du matricule INS (correspondant au NIR (Numéro d’Inscription au Répertoire de l’INSEE) ou au NIA (Numéro d’Immatriculation d’Attente) de l’individu·e lorsque son immatriculation n’est pas encore définitive),
- de l’identifiant de la structure qui a affecté l’INS [...],
- des 5 traits stricts de référence de l’état civil (nom de naissance, prénom(s) de naissance, date de naissance, sexe, code du lieu de naissance).
Cette INS est régulièrement vérifiée à chaque ouverture de dossier par un·e professionnel·le, pour permettre le partage de l’information médicale en toute sécurité et confiance. Ce partage de l’information médicale est particulièrement important dans le cadre de parcours de soins complexes ou de situations de crise sanitaire de type Covid 19, impliquant la coordination de nombreux·euses professionnel·les intervenant dans le système de santé.
Le recours à l’INS doit permettre le référencement fiable et univoque des données de santé des usager·ères, avant tout partage au sein du cercle de confiance, en évitant une mauvaise indexation et la propagation d’une erreur d’identification. Sa portée nationale permet de dépasser les limites administratives régionales ou le périmètre des nouveaux découpages territoriaux de santé et justifie le recours à une base de référence unique, interrogée via le téléservice de vérification de l’INS (INSi) mis en œuvre par la Caisse nationale d’Assurance-maladie (Cnam).
Localement, la généralisation de l’enregistrement de l’INS contribue à mieux encadrer les procédures d’identitovigilance, réduire les doublons, faciliter la recherche d’un·e usager·e déjà connu, automatiser l’intégration de données médicales externes dans le dossier correspondant." [8]
Ainsi, l’INS est une porte d’entrée obligatoire et supplémentaire dans le numérique en santé. Si la fiabilité de l’INS ne peut être garantie, le monde du numérique en santé s’écroule, car son fonctionnement repose notamment sur la fiabilité de l’identification des personnes.
L’accueil universel remis en question par l’INS ?
L’utilisation de l’INS nous est présentée avec plusieurs avantages. En premier lieu, cela permettra de garantir une forte identitovigilance. L’identitovigilance est définie comme "l’ensemble des mesures mises en œuvre pour fiabiliser l’identification de l’usager.e afin de sécuriser ses données de santé, à toutes les étapes de sa prise en charge." [9] En pratique, cela a été pensé pour éviter les doublons et erreurs de fichiers patient·es et diminuer le risque d’usurpation d’identité. Pour atteindre cet objectif, l’INS doit être extrêmement fiable.
Or la vérification d’une identité nécessite du temps ainsi que des compétences que les professionnel·les de santé n’ont pas puisque seules les forces de l’ordre ont reçu une formation à la vérification d’identité (évaluation de la pièce d’identité présentée notamment) [10]. La loi a donc joué avec les mots en demandant aux soignant·es de faire des qualifications d’identité (et non des vérifications d’identité) en la validant avec une pièce d’identité. On voit là que la possibilité de générer des erreurs est donc bien réelle. De plus, certain·es professionnel.les de terrain ont déjà remarqué des erreurs inhérentes à la base de données, relativement fréquentes (sur les dates de naissance par exemple). Une fois que l’INS est qualifiée, les modifications en cas d’erreur sont fastidieuses et chronophages, les rendant quasi impossibles.
Par ailleurs, l’identité d’une personne peut parfois être complexe et non réductible à 5 traits d’identité administrative fixés : par exemple en cas de changement de nom, de prénom ou de sexe (sexe est ici entendu en tant que genre par l’administration). L’identité est en effet multiple pour tou·tes. On peut alors définir l’INS comme une des identités administratives mise en place par l’État, répondant à un besoin de contrôle, à un besoin des entreprises et des assurances d’accéder aux données de santé, mais ne répondant à aucun besoin pour les patient·es ni pour les professionnel.les et correspondant donc à une fiction légale. [11]
Cette rigidité administrative pourrait mettre des obstacles dans l’accueil universel des patient·es, entretenir des discriminations et, à terme, créer un fossé entre soignant·es et usager·es. Comment seront accueillies les personnes n’ayant pas de papiers pour valider leur identité ? Leur prise en charge sera-t-elle alors différente ? Actuellement, le terme défini et associé à une identité non validée est "identité provisoire", terme faisant planer un doute ou une suspicion.
Comment soigner une personne lorsqu’un moment de soin s’ouvre dans la suspicion ? Comment instaurer une relation de confiance dans un contexte de vérification ? Dans le pire des scénarios, on pourrait craindre que dans le futur, de fil en aiguille, la qualification de l’INS conditionne les prises en charges par la Sécurité sociale en termes de remboursement de soin, voire l’ouverture d’un dossier patient·e.
L’INS : facilitatrice d’échanges de données ?
Cette identification forte est par ailleurs la condition pour déployer les outils du numérique en santé basés sur le partage de données de santé (Mon Espace Santé notamment). En théorie, cela rendrait ce partage d’informations plus sécurisé et plus fluide. En effet, par exemple, pour intégrer les divers documents produits par les soignant·es (comptes rendus, résultats de biologie, ordonnances...), cela nécessite qu’ielles soient certain.es de l’identité du Dossier Médical Partagé (DMP) dans lequel ielles vont verser ce document pour ne pas compromettre le secret médical.
L’utilisation généralisée de l’INS permet donc cette alimentation massive du DMP. Cette quantité importante de données de santé est présentée comme facilitatrice du parcours de soins, puisque les soignant·es auront à portée de clic tous les éléments de santé concernant un·e patient·e (si celui/celle-ci a donné son accord bien entendu !). Cependant, la quantité massive de documents versés dans le DMP interroge sur la pertinence d’un tel outil, notamment pour retrouver rapidement les données de santé d’intérêt et donc interroge le côté pratique pour les professionnel·les. Comment sont triés/rangés ces documents, qui se déversent automatiquement dans cet espace numérique ? Quelles possibilités de les trier/ranger différemment selon l’habitude/la pratique des professionnel·les ? Ainsi, ce bénéfice dans l’utilisation quotidienne par les professionnel·les reste à démontrer (et son évaluation n’a pas été prévue).
Par ailleurs, cette centralisation de données de santé pose la question de la sécurisation de ces données. D’autant plus que la question d’un lien entre les DMP et le Health Data Hub reste en suspens : on peut craindre qu’à terme les documents du DMP viennent alimenter le Health Data Hub. Nous avons déjà analysé les enjeux et les risques relatifs au secret médical et à la sécurisation des données que pose cette nouvelle plateforme [12], [13], [14].
Vers la restriction de l’accès aux soins ?
Actuellement, les soignant·es reconnaissent a priori la personne dans l’identité qu’elle donne, avec une priorité donnée au soin. Dans les cabinets de médecine générale, si plusieurs personnes partagent un même dossier, voire une même carte Vitale, c’est dans la grande majorité par manque d’accès aux droits : doit-on alors augmenter le contrôle et éloigner de plus en plus de personnes des soins ? Ou ne devrait-on pas plutôt étendre les droits sociaux et faciliter l’accès à ces droits ? Du côté des professionnel·les de santé, cela risque d’amener des dilemmes éthiques et des conflits de valeurs, car ielles pourront être amené·es à devoir choisir entre contrôle et accueil universel, entre vérité administrative et soin.
Certain·es professionnel·les y verront néanmoins peut-être un avantage, car la vérification de l’INS va leur permettre de renforcer le contrôle et une supposée sécurité dans le soin. Cette injonction à la transparence mène les soins vers toujours plus de technicité et moins d’humanisation. Nous rappelons que le mensonge est universel et est en cela un trait de notre humanité [15] : l’accepter (et non vouloir l’éradiquer) permet un respect de la vie privée des personnes et donc d’établir une relation de confiance entre les professionnel·les et les patient·es.
Peut-on ainsi imaginer refuser de soigner une personne qui aurait besoin de rester anonyme ? Non, les médecins ne sont pas des contrôleur·euses ! Quelles pratiques de soins resterait-il sans cette confiance entre soignant·e et soigné·e ? Quel soin si les médecins deviennent des agent·es de contrôle social ? Peut-on imaginer une consultation qui commencerait par "votre carte d’identité s’il-vous-plait" et non plus "comment ça va aujourd’hui ?"
Soyons clair·es, une telle politique de contrôle de l’identité n’améliorera pas l’état de santé de la population, puisque les plus vulnérables se retrouveront encore plus éloigné·es du soin. Le taux de renoncement aux soins risque alors d’augmenter fortement.
Identification forte et individualisation des responsabilités
Par ailleurs, l’identification toujours plus poussée a aussi comme conséquence d’individualiser de plus en plus le risque, responsabilisant mais aussi culpabilisant les usager·es, et oubliant les facteurs contextuels, sociologiques, environnementaux...
Quelles conséquences de la montée d’une telle culture de l’individualisme, et donc aussi de l’individualisation toujours plus importante du risque ? Si les systèmes d’assurances privées sont friands de cette évolution, notre système de santé est avant tout solidaire et basé sur un partage du risque collectif. Ainsi c’est tout notre système de santé qui se voit menacer par cette identification toujours plus précise et contrôlée de chacun.e.
Par exemple, l’utilisation de l’INS permet donc d’alimenter le dossier médical partagé avec toutes sortes de documents, notamment les ordonnances certificats, comptes rendus, etc. : les médecins ayant accès au DMP pourront donc voir ce qui a été prescrit, ainsi que ce qui a été effectivement réalisé/administré. C’est un précédent dans le parcours de soin : personne ne pouvait jusqu’alors savoir quelle était l’observance réelle des patient·es aux traitements, examens et demandes d’avis prescrits.
La tentation pourra donc être grande de demander des "comptes" aux patient·es : pourquoi n’ont-ielles pas pris le traitement ? Pourquoi n’ont-ielles pas fait cet examen ? Pourquoi demandent-ielles des examens rapidement alors qu’ielles n’ont pas suivi correctement leur traitement il y a 2 mois ?
On peut craindre une responsabilisation, voire une culpabilisation, des patient·es inadaptée et stigmatisante de la part des professionnel·les, via un contrôle renforcé rendu possible grâce à l’utilisation de l’INS, ainsi qu’une tentation de standardisation algorithmique des soins. On voit ici comment cette identité forte contribue au développement d’une société de contrôle.
Sous couvert d’optimisation et d’amélioration des usages des logiciels métier des professionnel·les de santé, c’est une véritable culture du contrôle et de la vérification qui s’installe. Déjà, l’épidémie de Covid avait vu fleurir des espaces de contrôle et de vérification que le SMG dénonçait alors [16].
Identifications fortes et logiques sécuritaires
Le développement toujours plus grand de cette culture de l’individualisme conduit également à l’extension des logiques de contrôle d’identité, et donc à son arrivée dans le monde du soin où chacun.e participe et entretient ces logiques en devenant iel-même un agent de ce contrôle.
Cela révèle une augmentation des logiques sécuritaires et autoritaires qui traversent notre société. Cette tentation de vouloir renforcer les logiques de contrôle n’est que le reflet de notre modèle social qui nous demande toujours plus de transparence et de justifications. Quel droit à la vie privée reste-t-il ? Et surtout, quels intérêts servent sa restriction ? Qui demande à qui de se justifier ? Est-ce qu’une culture, de la confiance en l’Autre, et de la certitude d’évoluer dans une société où chacun·e a sa place n’amèneraient pas une sécurité plus grande ?
Ainsi, cette injonction à toujours plus de transparence, légitime un système de valeurs morales et des logiques économiques au service des classes décisionnaires, c’est-à-dire des classes dominantes, qui cherchent à maintenir et faire perdurer leurs intérêts propres au travers d’un système qui les sert. Cela passe par un État fort et centralisé. Les codes et les "règles du jeu" étant édictés selon les logiques des classes dominantes, elles sortiront toujours gagnantes par rapport aux classes plus précaires et vulnérables. Et surtout, ces classes défavorisées maitrisant plus difficilement les logiques bourgeoises et capitalistes, c’est l’ensemble des démarches qui en ressort complexifié (par exemple, pour les démarches pour l’accès aux droits).
Le contrôle et l’exigence de transparence maintiennent donc les dynamiques inégalitaires de classes déjà à l’œuvre et ne font que renforcer les dominations déjà existantes. Cela place aussi la démocratie en question face à des outils numériques et technologiques de contrôle obligatoires sans progrès social évident. Ainsi, "les institutions sont amenées (...) à adopter les codes de la culture du numérique, notamment le ʺlaisser-faireʺ et le ʺfaire avecʺ (...) ou ʺ l’agilitéʺ ", selon Clément Mabi, sans qu’une logique d’appropriation et d’émancipation collective n’ait été mis en place [17].
Deuxièmement, une identification toujours plus forte amène une identification de plus en plus facile et lève l’anonymat. Cette course à l’identification (mettre une étiquette à tout prix sur chacun.e) révèle une logique de classement (voire de hiérarchisation) où chacun·e est bien rangé·e dans des cases distinctes, cloisonnées, contrôlées. La facilitation de rangement/classement permet le développement d’un contrôle des masses. C’est ce cloisonnement toujours plus fort et toujours plus difficile à briser (cf. difficulté de changer "d’étiquette") qui permet le maintien d’un système inégalitaire.
L’INS : la possibilité d’une contrainte des pratiques professionnelles
Contrôle du parcours de soin donc, mais aussi contrôle des pratiques soignantes : ici aussi la tentation sera grande d’aller vérifier "à la source", c’est-à-dire sur l’ordonnance, ce qui a été prescrit et pourquoi avec l’éventuel compte rendu (actuellement seuls les remboursements de la Sécurité sociale sont utilisés pour établir le profil prescripteur des médecins). Et ici aussi, on peut craindre que l’Assurance maladie par exemple, demande des comptes aux médecins, restreignant leur autonomie de prescription.
Déjà, une certaine forme de contrainte s’exerce dans la pratique quotidienne par l’utilisation des logiciels médicaux par exemple : les professionnel·les subissent les nouvelles mises à jour et n’ont pas le choix de s’engager en même temps que leur éditeur de logiciel médical dans le virage numérique.
En ce qui concerne l’INS, les professionnel·les ont vu apparaître, du jour au lendemain, les demandes de qualification d’INS avec une pièce d’identité en ouvrant les dossiers des patient·es, sans information ni explication des enjeux. Pour les soignant·es, la contrainte de l’utilisation de l’INS passe donc par l’évolution des logiciels métiers (obligatoire pour maintenir leur certification) dont ielles sont devenu·es dépendant·es.
Cette dépendance a notamment été créée par un intéressement financier, c’est-à-dire qu’un avantage financier est versé au/à la professionnel·le contre l’alimentation du DMP inclus dans MonEspaceSanté (volet de synthèse médicale, e-prescriptions, compte rendu...).
Par ailleurs, l’aspect économique vient également transformer les pratiques des professionnel·les de santé, puisqu’il existe déjà un intéressement financier en contrepartie. Ce mécanisme insidieux engage indirectement le médecin sans que lui soit explicité les véritables enjeux.
Outre les nombreux clics de souris supplémentaires, il va donc devenir habituel et normal pour les professionnel·les de vérifier l’identité de la personne qu’iels soignent. Ces tâches de contrôle et de vérification viennent alourdir un cœur de métier déjà dense et complexe.
Défendons un usage raisonné du numérique, non centralisé, accessible et appropriable par tous et toutes !
Notes
[1] "État d'urgence et autres régimes d’exception (article 16, état de siège)", Régime juridique d’exception en place pour la 7e fois depuis 1955, novembre 2021
[2] "À la trace", Olivier Tesquet, janvier 2020
[3] "La lutte contre les fraudes aux prestations sociales", Enquête de la Cour des Comptes, septembre 2020
[4] "L’El Dorado de la médecine sur mesure", Raul Gullen, Le Monde Diplomatique, novembre 2021
[5] "Tous Fichés, Carte animée", réalisée par la Revue Z, mise à jour par Le Monde Diplomatique, avril-mai 2022
[6] "L’identité Nationale en Santé en quelques mots", Agence du Numérique en Santé, novembre 2021
[7] "FAQ 01 Questions relatives à la gestion de l’Identité Nationale de Santé, réseau des Référents régionaux d’identito-vigilance", V2, janvier 2021
[8] "Référentiel Identifiant National de Santé, Guide d’implémentation", Ministère de la santé, juin 2021
[9] "Identitovigilance", Ministère de la santé, juillet 2023
[10] "Ségur numérique : Identité Nationale de Santé"
[11] "Chronique "Interzone", Identité en transit", Paul B. Preciado, Libération, mai 2016
"En termes politico-légaux, le statut de la personne trans est comparable à celui du migrant, de l’exilé et du réfugié. Ils se retrouvent tous dans un processus temporaire de suspension de leur condition politique. (...) L’absence de reconnaissance légale et de support bioculturel nient la souveraineté aux corps trans et migrants, et les situent dans une position de vulnérabilité sociale très élevée. Autrement dit : la densité ontologico-politique d’un corps trans ou d’un corps migrant est inférieure à celle d’un citoyen dont le genre et la nationalité sont reconnus par les conventions administratives des États nations qu’il habite."
[12] "Nouvelle plateforme des données de santé : sous prétexte de progrès, profit pour certain·e·s, danger pour chacun·e", juillet 2019
[13] "#StopHealthDataHub : les données de santé en otage chez Microsoft", décembre 2020
[14] "Numérique et données de santé : où en est-on? Qu’en pense le SMG ?", décembre 2020
[15] "La relation médecins-malades : information et mensonges", Sylvie Fainzang, 2006
[16] Communiqué du SMG : "Soigner n’est pas ficher", mai 2020
[17] "Quel(s) numérique(s) pour la démocratie ?", Clément Mabi, 2021

7 réponses sur « L'identité numérique en santé : entre contrôle et déshumanisation »
[…] L'identité numérique en santé : entre contrôle et déshumanisation (SMG) […]
[…] étudié par le Syndicat de la médecine générale dont nous avons repris un article (L'identité numérique en santé : entre contrôle et déshumanisation), et dont des membres ont participé à notre convention pour un statut d'objecteur du numérique […]
[…] L’identité numérique en santé : entre contrôle et déshumanisation […]
[…] L'identité numérique en santé : entre contrôle et déshumanisation (HACN) […]
[…] statut d'objecteur du numérique en septembre 2023. Par ailleurs nous avions repris son analyse sur L'identité numérique en santé : entre contrôle et déshumanisation. Cette fois, nous reprenons son analyse sur Mon espace santé et le Dossier Médical Partagé […]
[…] L'identité numérique en santé : entre contrôle et déshumanisation […]
[…] globale de l’Identité Numérique de Santé (INS) portée par le pouvoir, qui trouve sa concrétisation dans le DMP et dans 'Mon Espace Santé'. Ce […]